Brustkrebs
Erfahren Sie hier mehr über Anzeichen, Diagnose und Therapie des Mammakarzinoms.
Diagnose Brustkrebs – für viele Frauen und Angehörige ein emotionaler Schock. Gerade bei Brustkrebs fühlen sich Betroffene in ihrem Selbstwertgefühl als Frau verletzt. Wut und Trauer sind häufig die ersten Reaktionen. Bei Männern kommt Brustkrebs seltener vor, doch auch sie stellen sich die gleichen Fragen: „Wie geht es jetzt weiter?“ oder „Welche Therapien gibt es?“
In den nachfolgenden Kapiteln finden Sie Antworten auf einige der wichtigsten Fragen und hilfreiche Informationen, die Ihnen helfen können, Brustkrebs besser zu verstehen und mit der Diagnose umzugehen.
Inhaltsverzeichnis
1. Was ist Brustkrebs?
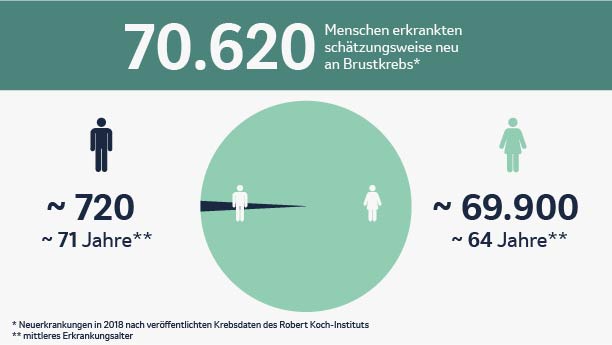
Brustkrebs oder das Mammakarzinom ist die häufigste Krebserkrankung bei Frauen. Etwa 69.000 Frauen und 720 Männer erkrankten im Jahr 2018 neu an Brustkrebs. Doch was ist Brustkrebs genau? Um das zu verstehen, ist ein Blick auf den Aufbau der weiblichen und männlichen Brust hilfreich.
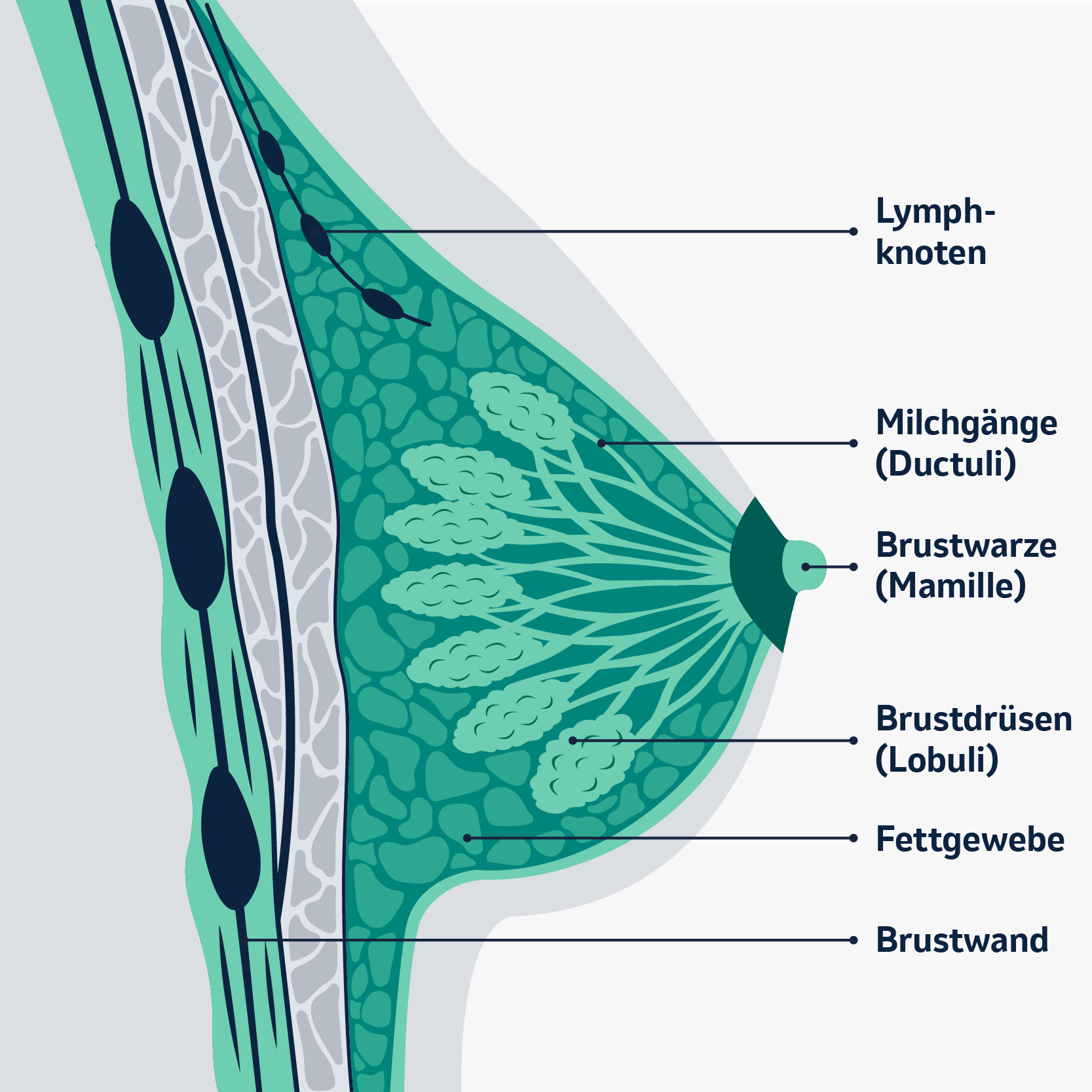
Die weibliche Brust (Mamma) besteht hauptsächlich aus Drüsen- und Fettgewebe. Die Drüsen (Lobuli) produzieren nach der Geburt eines Kindes Muttermilch, die durch die Milchgänge (Ductuli) zur Brustwarze (Mamille) fließt. Das Bindegewebe macht die Brust elastisch. Das eingelagerte Fettgewebe gibt der Brust ihre Form.
Die Brust ist zudem mit Blutgefäßen, den Lymphgefäßen und Nerven durchzogen. Die Lymphgefäße spielen eine wichtige Rolle im Immunsystem des Körpers, da über sie die überschüssige Gewebeflüssigkeit abfließt. Die Gewebeflüssigkeit wird so zu den Lymphknoten gebracht, in der Krankheitserreger „herausgefiltert“ werden.
Der Aufbau der Brust bei Männern unterscheidet sich prinzipiell nicht von dem der Frau. Auch Männer besitzen Brustgewebe und Milchgänge. Im Vergleich zur Frau sind diese aber nicht voll entwickelt.
Vor allem Frauen sind von Brustkrebs betroffen. Schätzungen zufolge erkrankt etwa eine von acht Frauen im Laufe ihres Lebens an Brustkrebs. Etwa 1 % aller Neuerkrankungen betrifft Männer.
Brustkrebs beim Mann
Brustkrebs kann auch Männer betreffen. Bei Männern wird Brustkrebs meist relativ spät entdeckt, weil er als typische Frauenerkrankung gilt und Früherkennungsprogramme für Männer fehlen. Grundsätzlich werden Männer bei Brustkrebs genauso behandelt wie Frauen. Auch wenn das Thema Brustkrebs beim Mann oft tabuisiert ist, gibt es inzwischen mehr Hilfsangebote für Männer. Solche finden Sie im Kapitel „Wie geht es nach der Behandlung weiter?“.
2. Welche Arten von Brustkrebs gibt es?
Krebs kann entstehen, wenn sich gesunde Zellen im Brustgewebe krankhaft verändern. Sie können so zu Tumoren bzw. Geschwülsten werden, in denen sich krankhafte Zellen unkontrolliert ausbreiten und in gesundes Gewebe eindringen. Jedoch bedeutet Krebs nicht gleich Krebs – nicht jeder festgestellte Tumor heißt, dass man an Krebs erkrankt ist.
Beim Brustkrebs ist das nicht anders. Ärztinnen und Ärzte sprechen auch dann von Tumoren, wenn bestimmte Zellveränderungen in der Brust gutartig sind. Zu den gutartigen Veränderungen gehören beispielsweise Geschwülste wie Fibroadenome, die durch hormonelle Schwankungen entstehen können. Unter der Bezeichnung „Krebs“ versteht man einen Sammelbegriff, der für bösartige Tumorerkrankungen verwendet wird. Bösartige Tumoren können unkontrolliert in benachbartes Gewebe eindringen und in manchen Fällen Tochtergeschwülste (Metastasen) in entfernten Körperregionen wie z.B. der Leber bilden.
Um den Brustkrebs genau einzuteilen, wird grundsätzlich nach Gewebetyp und Ausbreitung differenziert: Geht der Tumor von den Milchgängen (duktal) oder Drüsenläppchen aus (lobulär)? Ist der Tumor noch auf das Ausgangsgewebe begrenzt (in-situ, sinngemäß „am Ort“) oder bereits in die Gewebestrukturen von Drüsenläppchen oder Milchgängen eingedrungen (invasiv)?
Entsprechend gibt es verschiedene Bezeichnungen für Formen von Brustkrebs. Einige der wichtigsten sind folgend aufgelistet:
- Invasives duktales Mammakarzinom: Die Tumorzellen entstehen in einem Milchgang und dringen in das umgebende Gewebe ein. Diese Form von Brustkrebs tritt am häufigsten auf (ca. 70 bis 80 %) und gilt als bösartig.
- Duktales Mammakarzinom in situ: Der Tumor ist auf die Milchgänge beschränkt. Diese Form gilt als Brustkrebsvorstufe.
- Invasives lobuläres Mammakarzinom: Der Tumor entsteht in den Milchdrüsen und verbreitet sich im umgebenden Gewebe. Diese Form von Brustkrebs kommt seltener vor (ca. 10 bis 15 %) und gilt als bösartig.
- Lobuläres Mammakarzinom in situ: Der Tumor ist auf die Milchdrüsen beschränkt. Diese Form gilt als Brustkrebsvorstufe.
- Zu den seltenen Formen gehört z.B. der inflammatorische Brustkrebs, der sich besonders schnell ausbreitet.
Jeder Brustkrebs ist anders. Das liegt auch insbesondere an dem sogenannten Rezeptorstatus der Krebszellen. Rezeptoren sind nichts anderes als Moleküle, die auf der Oberfläche von Krebszellen liegen. Sie haben eine bestimmte Struktur und können gezielt Zellaktivitäten oder das Zellwachstum beeinflussen. Bestimmte Rezeptoren können Aufschluss darüber geben, wie schnell sich der Krebs ausbreitet und welche Behandlung die geeignetste ist. Lesen Sie mehr hierzu im Kapitel „Diagnose Brustkrebs“.
3. Welche Ursachen von Brustkrebs gibt es?
Über die genauen Ursachen von Brustkrebs gibt es noch keinen wissenschaftlichen Konsens. Es gibt aber einige Risikofaktoren, die mit der Erkrankung in Verbindung stehen.
Klicken Sie auf die Bezeichnung, um die Erklärung auszuklappen.
Das Risiko, an Brustkrebs zu erkranken, ist in allen Lebensphasen unterschiedlich hoch. Ein höheres Risiko besteht mit zunehmendem Alter. Besonders häufig kommt Brustkrebs bei über 50-jährigen Frauen und Männern vor.
Die weiblichen Geschlechtshormone Östrogen und Gestagen können die Entstehung von Brustkrebs beeinflussen. Diese weiblichen Hormone können an Rezeptoren auf den Zellen der Brust binden, um beispielsweise das Wachstum der Drüsenzellen in der Pubertät anzuregen. Als mögliche Risikofaktoren gelten eine frühe erste Regelblutung und ein spätes Einsetzen der Wechseljahre, also die Zeitspanne, in der der Hormonspiegel der Frau durch den monatlichen Zyklus besonders stark schwankt. Auch eine Hormonersatztherapie während der Wechseljahre oder häufige und längerfristige Einnahme von hormonellen Verhütungsmitteln kann die Entstehung von Brustkrebs beeinflussen.
Die bei einer Kinderwunschbehandlung eingesetzten Hormonpräparate scheinen das Brustkrebsrisiko nicht pauschal zu beeinflussen. Hier sind jedoch noch nicht alle Fragen abschließend geklärt.
Einen günstigen Einfluss auf das Brustkrebsrisiko haben eine höhere Zahl an Schwangerschaften und längere Stillzeiten.
Wie sich der Lebensstil auf das Brustkrebsrisiko auswirkt, ist nicht sicher geklärt und muss differenziert betrachtet werden. Während Bewegungsmangel und Übergewicht einen ungünstigen Einfluss auf das Risiko haben können, ist beispielsweise der Zusammenhang zwischen Rauchen oder Ernährung und dem Brustkrebsrisiko nicht abschließend sicher zu bewerten.
Die Rolle ererbter Risikogene lässt sich nur vereinzelt nachweisen. Auch wenn der direkte Einfluss unklar ist, wird davon ausgegangen, dass bei einem kleinen Teil (etwa 5 bis 10 %) der Patientinnen und Patienten familiär vererbte Mutationen in den Genen BRCA1 und BRCA2 (BRCA, englische Abkürzung für BReast CAncer) das Risiko, an Brustkrebs zu erkranken, erheblich steigern können. Frauen mit BRCA1/2-Mutation erkranken in der Regel in jüngerem Alter als Frauen ohne vererbte Mutation. Bei Frauen mit vermehrtem Auftreten von Krebserkrankungen der Brust oder der Eierstöcke in der Familie kann eine spezielle genetische Testung zum Nachweis dieser „Krebsgene“ erfolgen.
4. Welche Symptome können bei Brustkrebs auftreten?
Es gibt bestimmte Anzeichen, die auf Brustkrebs hinweisen können. Diese sind oft äußerlich bereits gut feststellbar und werden daher oft selbst entdeckt. Aber: Nicht jede kleinste Veränderung ist Grund zur Sorge. Es ist normal, dass sich die Brust einer Frau verändert, z.B. beim Monatszyklus. Im Sinne einer guten Früherkennung sollten Frauen jedoch folgende Warnzeichen bei der Frauenärztin oder beim Frauenarzt bzw. bei der Hausärztin oder beim Hausarzt abklären lassen:
Knoten sind Veränderungen oder Verhärtungen des Brustgewebes. Sie sind ab einer Größe von 1-2 cm ertastbar. Die Knoten lassen sich nicht verschieben, fühlen sich fest an und treten oft schmerzfrei auf. Jedoch bedeutet nicht jeder Knoten Krebs, deshalb ist eine ärztliche Abklärung wichtig.
Zieht sich die Brustwarze ein oder treten blutige Absonderungen auf, kann dies ein Warnzeichen sein.
Die Brüste sind bei den meisten Frauen unterschiedlich groß. Wenn auffallende Unterschiede in Größe oder Form der Brust auftreten, sollte dies ärztlich abgeklärt werden.
Auffällige Veränderungen der Haut wie z.B. nicht abklingende Hautrötungen, Entzündungen oder Dellenbildungen („Orangenhaut“) können auch Symptome bei Brustkrebs sein.
Schwellungen oder Knoten im Achselhöhlenbereich sollten ärztlich abgeklärt werden. Diese Symptome können aber auch bei Infektionen auftreten, z.B. bei einer Grippe oder Erkältung.
5. Die Selbstuntersuchung der Brust
Auch Sie selbst können aktiv einen Beitrag dazu leisten, schon kleinste mögliche Veränderungen an Ihrem Körper durch eine Selbstuntersuchung frühzeitig zu erkennen. In der folgenden Infografik finden Sie eine Anleitung zur Selbstuntersuchung. Aber auch hier gilt: Nicht jede Veränderung ist Grund zur Sorge.
So nehmen Sie eine Selbstuntersuchung der Brust vor
Achten Sie beim Betrachten und Abtasten Ihrer Brüste auf folgende Anzeichen:

- Knoten
- Größenunterschiede der Brust
- Hautaufälligkeiten (z. B. Dellenbildungen, Veränderung der Hautfarbe)
- Einziehungen (z. B. der Brustwarze)
- Sekretartige Absonderungen
- Verhärtungen in der Brust (z. B. Knoten)
Vor dem Spiegel
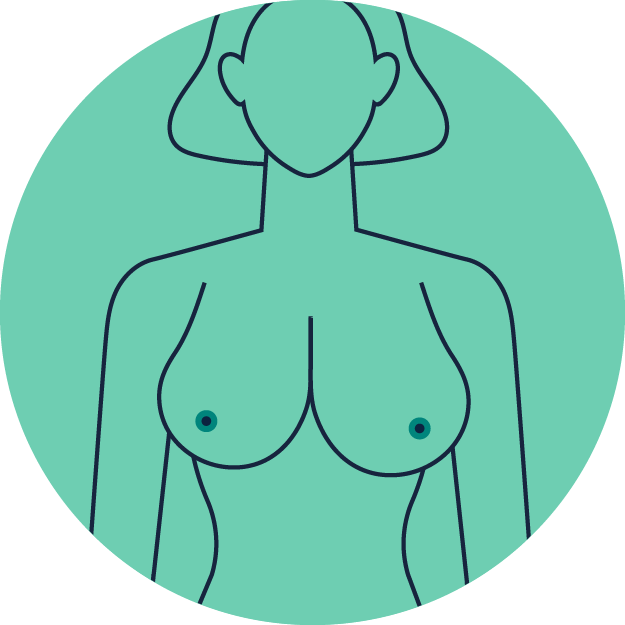
Stellen Sie sich zunächst mit anlegenden Armen vor den Spiegel. Überprüfen Sie Ihre Brüste auf optisch erkennbare Auffälligkeiten.
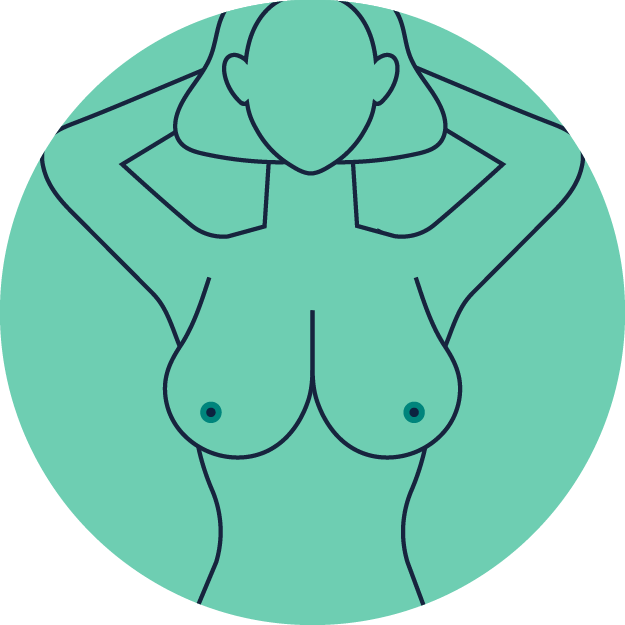
Heben Sie anschließend beide Hände an und verschränken Sie diese hinter dem Kopf.
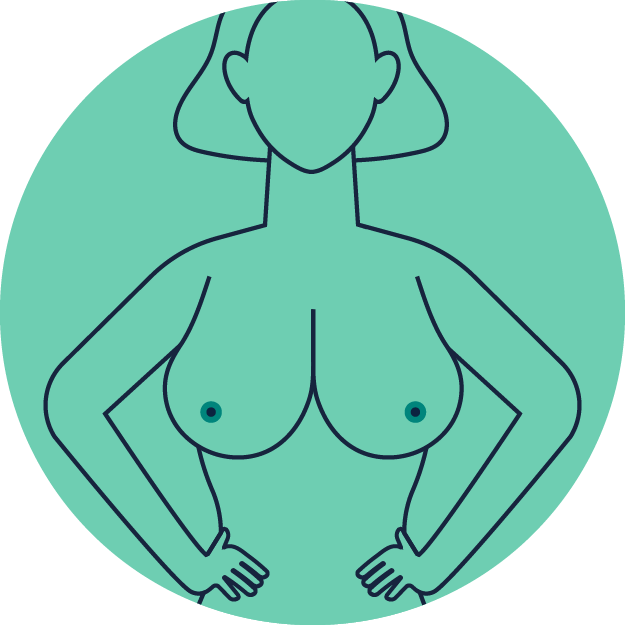
Stemmen Sie danach leicht nach vorne gebeugt beide Hände in die Hüfte. Achten Sie auf optische Veränderungen Ihrer Brust.
Unter der Dusche
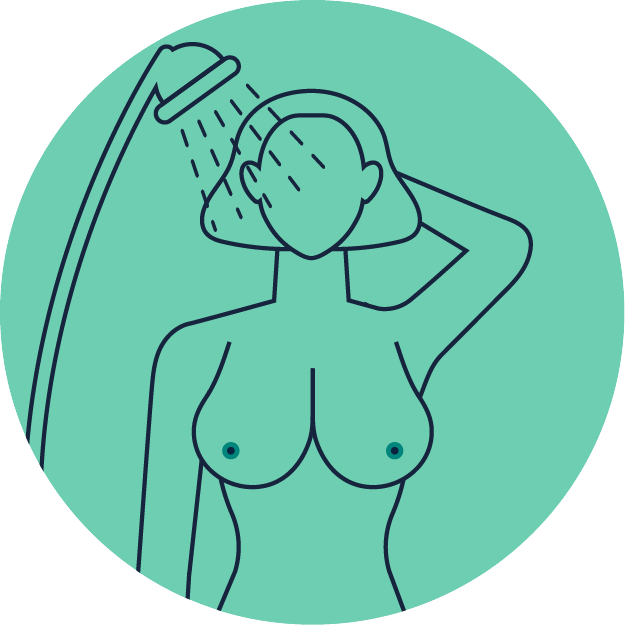
Unter der Dusche fällt das Abtasten der Brüste für viele Frauen einfacher, da die Haut nass ist. Heben Sie Ihren linken Arm und legen Sie die Hand hinter den Kopf.
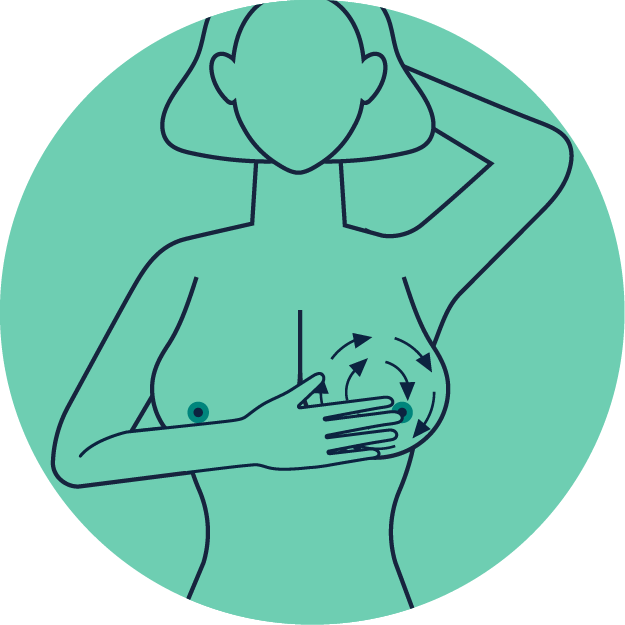
Legen Sie die rechte Hand flach auf die linke Brust. Tasten Sie Ihre gesamte Brust und Achselhöhle mit drei Ihrer mittleren Fingerendglieder in kleinen Kreisen von innen nach außen oder in Auf- und Abbewegungen ab – mit leichtem, mittlerem und starkem Druck.
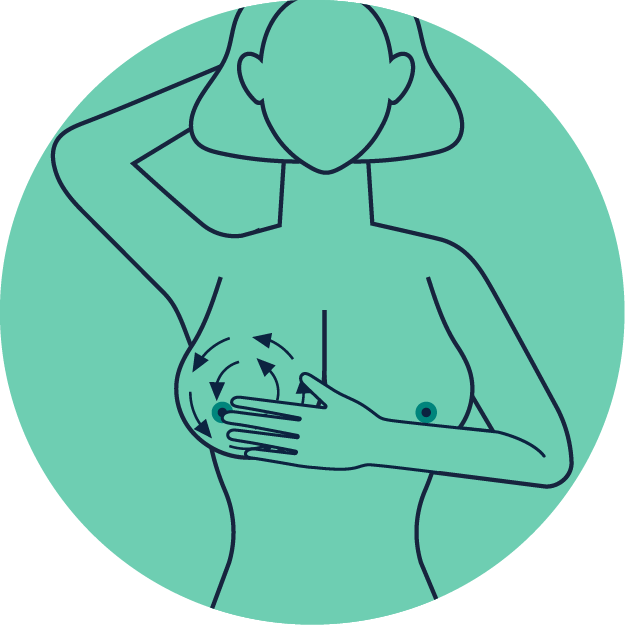
Wiederholen Sie das Ganze mit der linken Hand und der rechten Brust.
Auf dem Bett
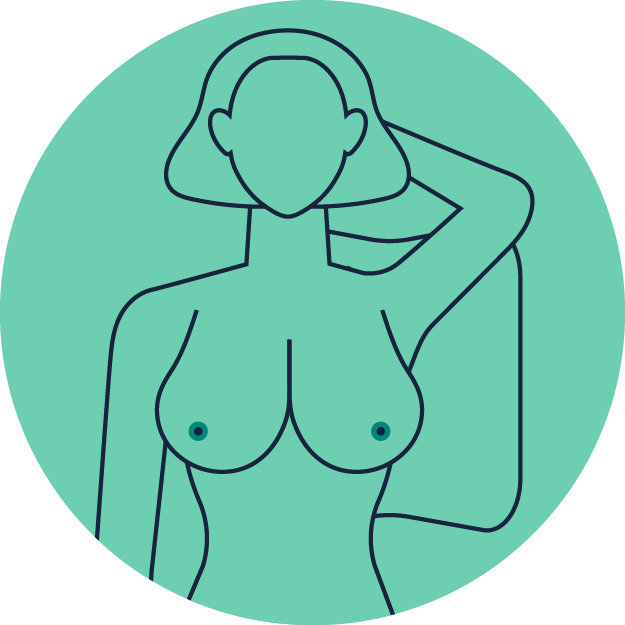
Legen Sie sich flach auf den Rücken mit einem Kissen oder einem gefalteten Handtuch unter der linken Schulter und dem linken Arm über dem Kopf.
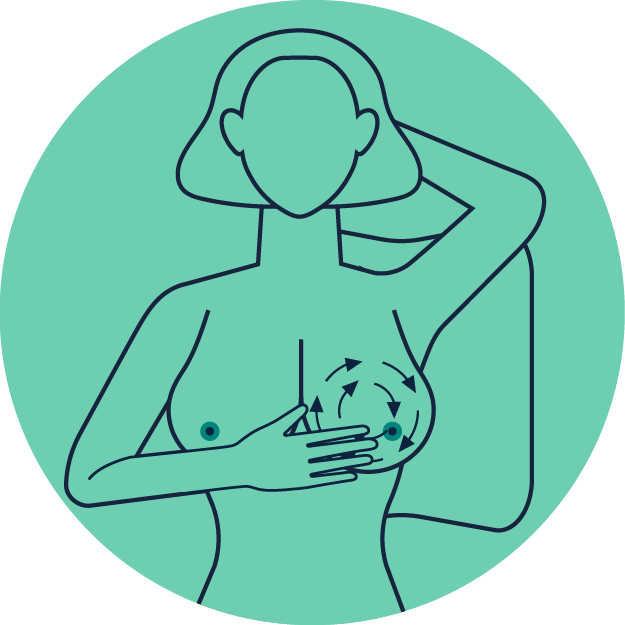
Legen Sie die linke Hand flach auf die rechte Brust. Tasten Sie Ihre gesamte Brust und Achselhöhle mit drei Ihrer mittleren Fingerendglieder in kleinen Kreisen von innen nach außen oder in Auf- und Abbewegungen ab – mit leichtem, mittlerem und starkem Druck.
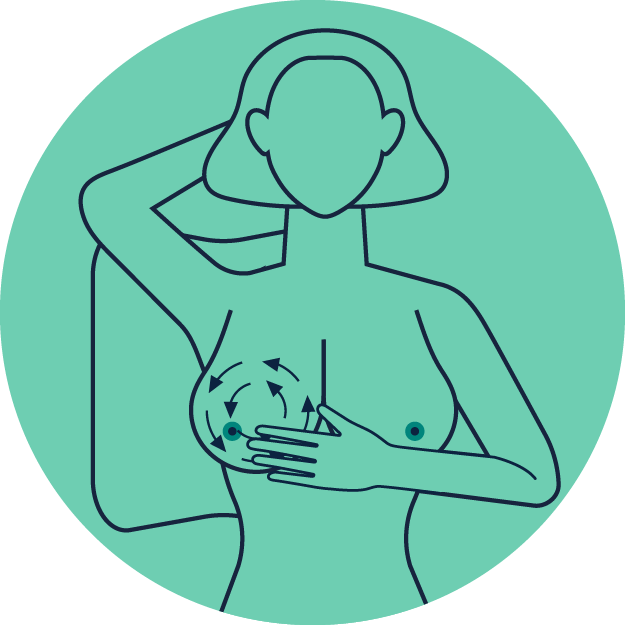
Wiederholen Sie das Gleiche auf der anderen Seite mit der rechten Hand und der linken Brust.
Wichtig: Die Selbstuntersuchung der Brust kann Ihnen helfen, Veränderungen der Brust unabhängig Ihres Alters wahrzunehmen – am besten einmal im Monat kurz nach der Monatsblutung. Eine ärztliche Untersuchung ersetzt die Selbstuntersuchung aber nicht. Sollten Sie einen Verdacht haben, kann Ihre Frauenärztin oder Ihr Frauenarzt diesen abklären und Ihnen bei Fragen zur Selbstuntersuchung helfen.
Tipp: Was mache ich, wenn ich einen Knoten entdecke?
Sie haben einen Knoten entdeckt und sind besorgt? Oft erweisen sich Knoten als harmlos oder gutartig. Bei auffälligen Veränderungen sollten Sie eine Frauenärztin oder einen Frauenarzt aufsuchen. Auch Männer sollten verdächtige Anzeichen z.B. beim Hausarzt oder bei der Hausärztin abklären lassen. Das wichtigste Anzeichen bei Männern ist eine einseitige Verhärtung der Brust, die meist zwischen Brustwarze und Achselhöhle liegt.
6. Diagnose stellen – Welche Untersuchungen gibt es?
Wenn etwas Auffälliges an der Brust gefunden wird, ist das zunächst ein großer Schock. Das ist aber kein Grund zur Panik. Auch der Arzt oder die Ärztin wird Ihnen sagen, dass Veränderungen der Brust nicht ungewöhnlich sind. Diese kommen z.B. bei der Monatsblutung der Frau vor. Auch ein Knotenfund kann sich als eine gutartige Veränderung erweisen.
Deshalb ist es sehr wichtig, durch diagnostische Untersuchungen den Verdacht auf Brustkrebs sicher abzuklären. Dazu hat der Arzt oder die Ärztin verschiedene Möglichkeiten. Häufig werden mehrere Untersuchungen kombiniert. Die wichtigsten werden nachfolgend beschrieben.
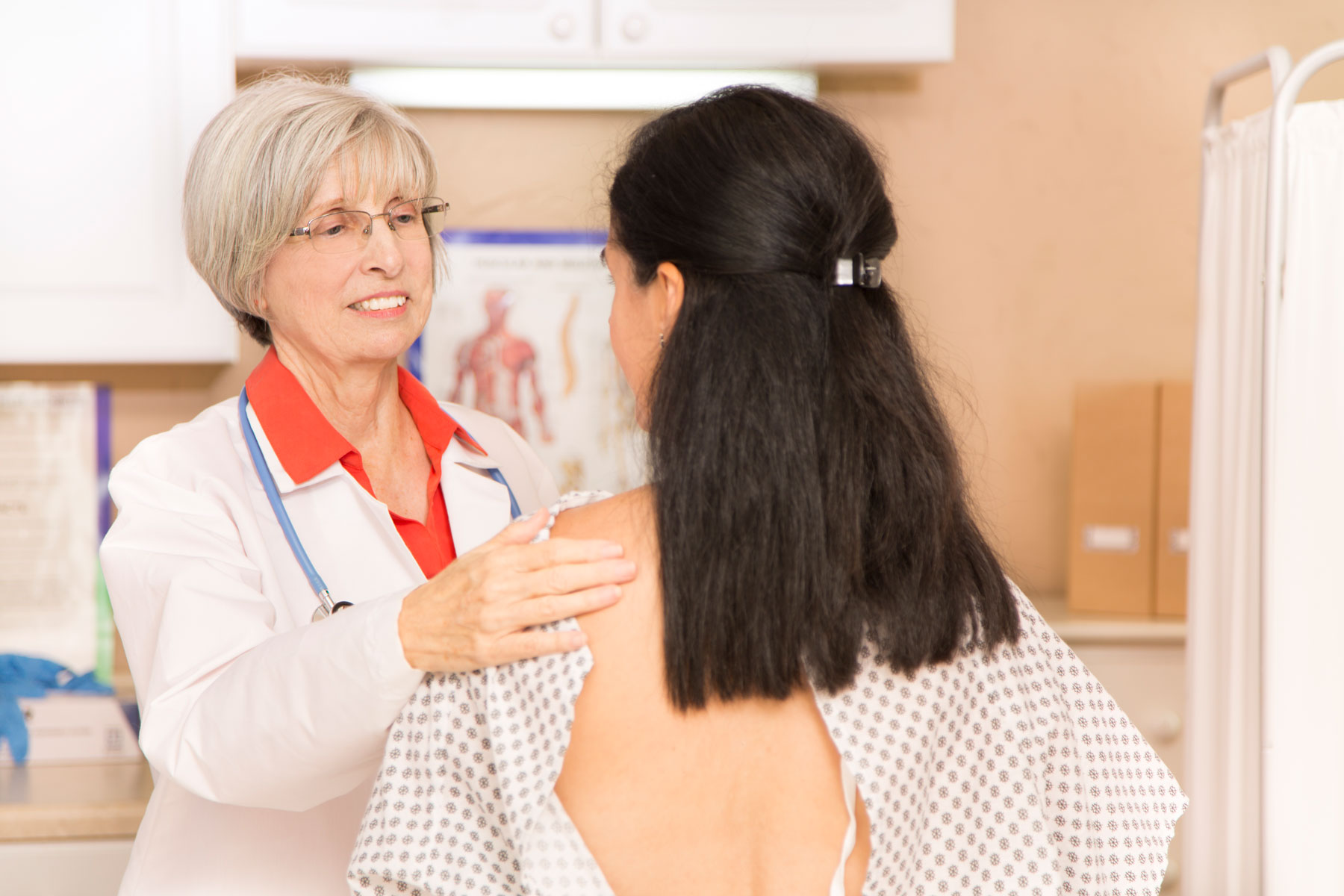
Tastuntersuchung der Brust
Die Tastuntersuchung der Brust ist nicht nur eine sinnvolle Früherkennungsmaßnahme, sondern auch ein ärztlich durchgeführtes Untersuchungsverfahren. Mithilfe der Tastuntersuchung können Veränderungen der Brust erkannt werden. Die Ärztin oder der Arzt kann bei verdächtigen Anzeichen weitere Untersuchungen anordnen, die zur Abklärung dienen.
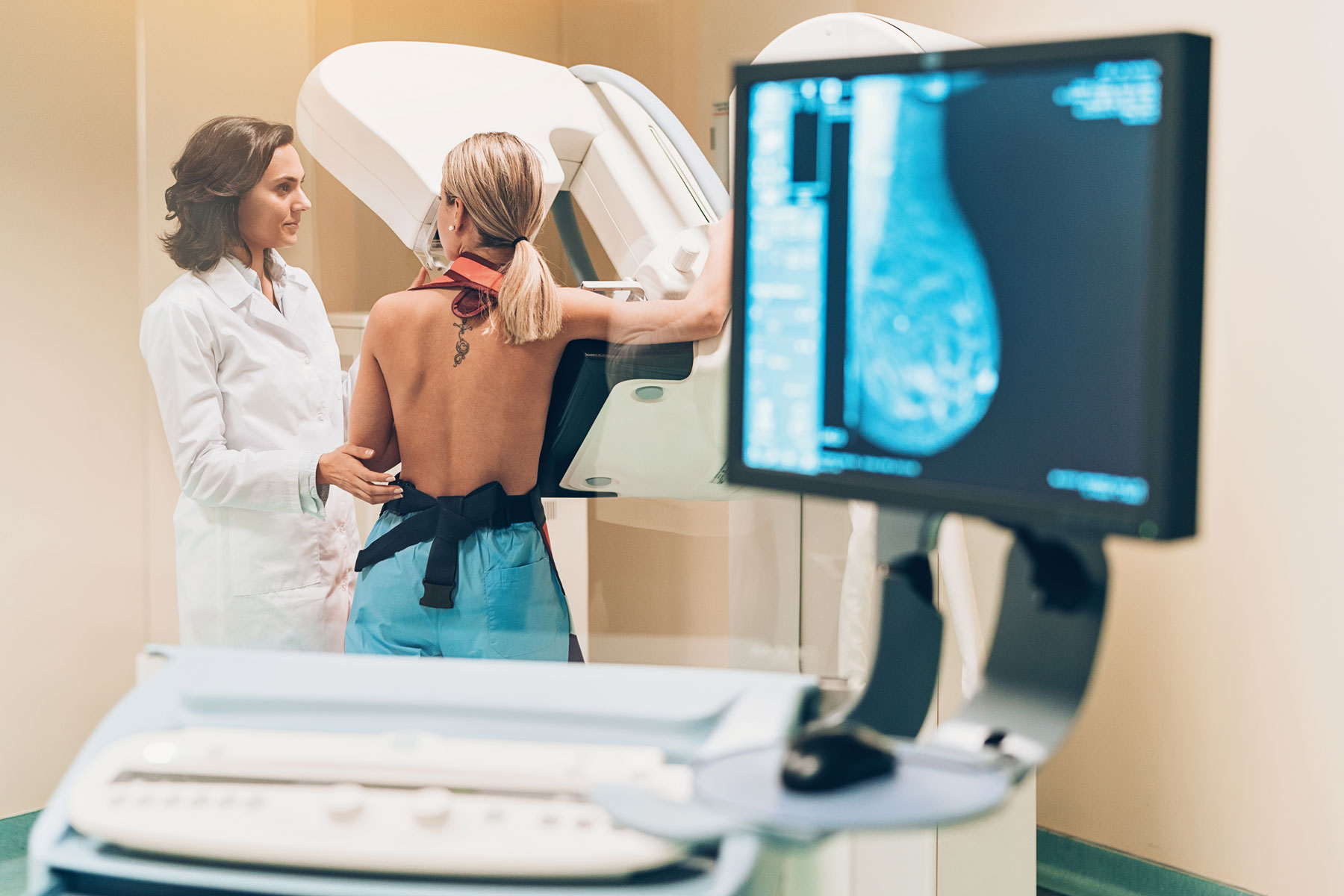
Mammographie
Bei der Mammographie wird die Brust untersucht, um auffällige Anzeichen abzuklären. Sie gilt als derzeit geeignetste Methode zur Brustkrebserkennung und dient nicht nur zur Abklärung eines Verdachts, sondern wird auch als Früherkennungsuntersuchung genutzt. Denn mit der Mammographie lassen sich auch sehr kleine Veränderungen feststellen, die sich aber oft als harmlos erweisen. Von 1.000 Frauen zwischen dem 50. und 69. Lebensjahr, die 20 Jahre lang am Mammographie-Screening teilnehmen, können schätzungsweise 2 bis 6 Frauen vor dem Tod durch Brustkrebs bewahrt werden.

Ultraschall
Eine Ultraschalluntersuchung kann ergänzend zur Tastuntersuchung und Mammographie eingesetzt werden, wenn es beispielsweise einen verdächtigen Mammographie-Befund gibt und die Ärztin oder der Arzt zusätzliche Informationen braucht, ob es sich tatsächlich um einen Knoten oder z.B. um eine meist harmlose Zysten handelt.
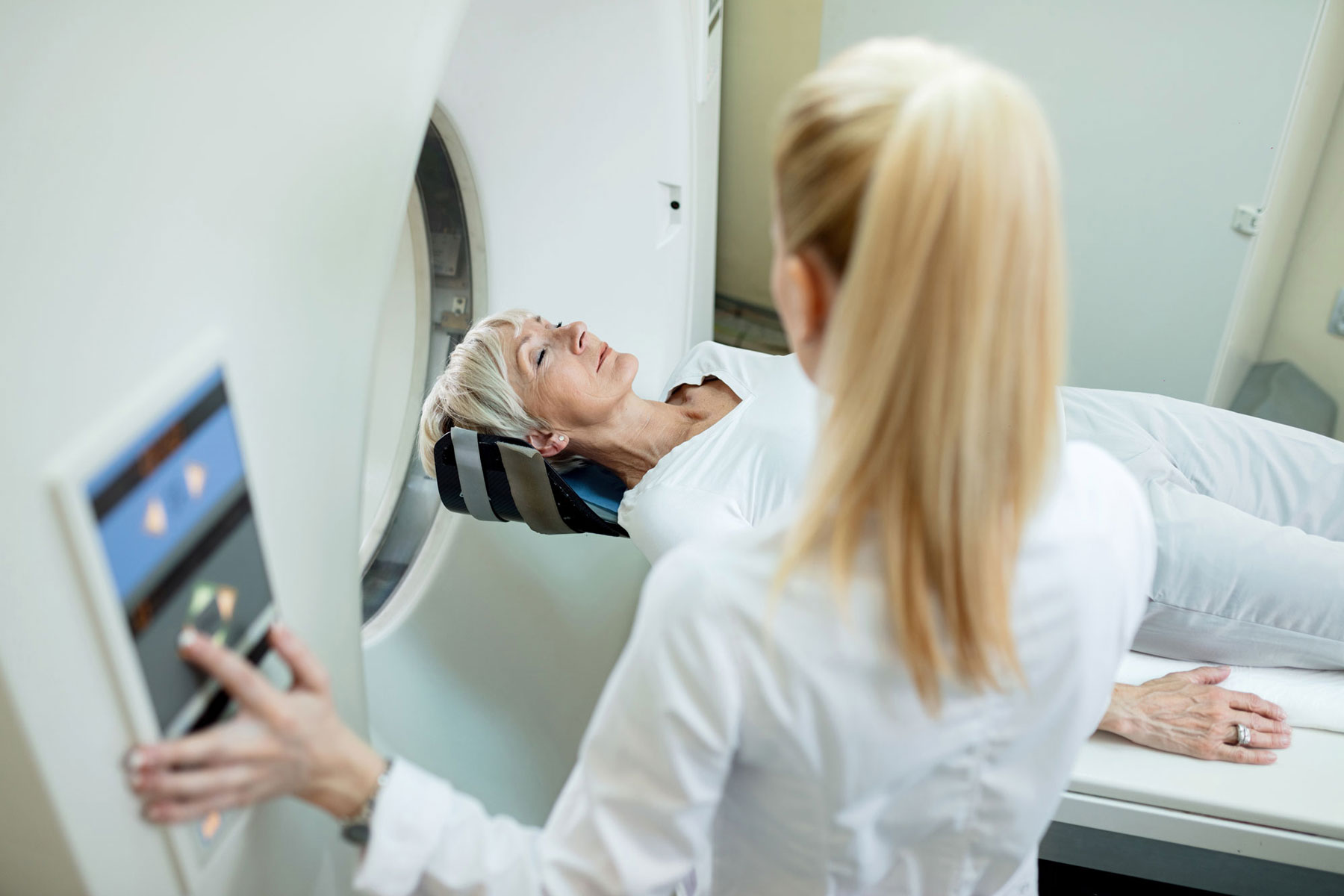
MRT
Die Magnet-Resonanz-Tomographie (MRT) gehört zu den weiterführenden diagnostischen Untersuchungen. Die Ärztin oder der Arzt kann mithilfe der MRT die Lage und Größe des Tumors bestimmen und Hinweise bekommen, ob Veränderungen gut- oder bösartig sind. Gerade bei jungen Frauen mit erhöhtem familiär bedingten Krebsrisiko ist die MRT besser als die Mammographie geeignet, da in jungem Alter die Mammographie wegen des dichten Drüsengewebes oft nicht sehr aussagekräftig ist.

Biopsie
Die Biopsie ist eine feingewebliche (histologische) Untersuchung, bei der Gewebe aus dem Tumor entnommen wird. Mithilfe der Biopsie wird festgestellt, ob eine Veränderung gut- oder bösartig ist, falls vorausgegangene Untersuchungen nicht eindeutig waren. Zudem können mithilfe der Biopsie sogenannte Tumormerkmale (z.B. Rezeptoren) bestimmt werden. Die Bestimmung der Rezeptoren kann helfen, die Therapie so individuell wie möglich zu planen. Die Gewebeentnahme erfolgt heute meist durch einen kleineren operativen Eingriff (minimal-invasiv) und nur noch selten durch eine offene Operation.
Das gesetzliche Früherkennungsprogramm
Die Früherkennung ist als Vorsorge und zur Diagnose bei Brustkrebs wichtig. Deshalb gibt es das gesetzliche Früherkennungsprogramm. Alle Frauen ab dem Alter von 30 Jahren haben einmal jährlich Anspruch auf eine Tastuntersuchung von Brust sowie Achselhöhlen einschließlich der Anleitung zur regelmäßigen Selbstuntersuchung. Ab dem Alter von 50 bis 69 Jahren werden Frauen automatisch alle zwei Jahre zu einer Mammographie-Untersuchung eingeladen. Frauen im Alter zwischen 40 und 49 Jahren sowie ab dem Alter von 70 Jahren können unter Berücksichtigung des individuellen Risikoprofils und des Gesundheitsstatus‘ und der persönlichen Präferenzen in ein Früherkennungsprogramm einbezogen werden. Eine Kostenübernahme muss dabei mit der jeweiligen Krankenkasse abgeklärt werden. Über das Mammographie-Screening informiert das Portal der Kooperationsgemeinschaft Mammographie auf www.mammo-programm.de.
7. Diagnose Brustkrebs – Was nun?
„Sie haben Brustkrebs“. Ein Satz, der schockiert. Plötzlich ändert sich für betroffene Menschen die Alltagsrealität. Doch auch wenn Brustkrebs viele Frauen betrifft, so haben sich die Therapiemöglichkeiten der Krebsmedizin und Früherkennungsmaßnahmen in den letzten Jahren deutlich verbessert.
Aus den vorausgegangenen Untersuchungen wird die Ärztin oder der Arzt zunächst das Stadium der Erkrankung bestimmen.
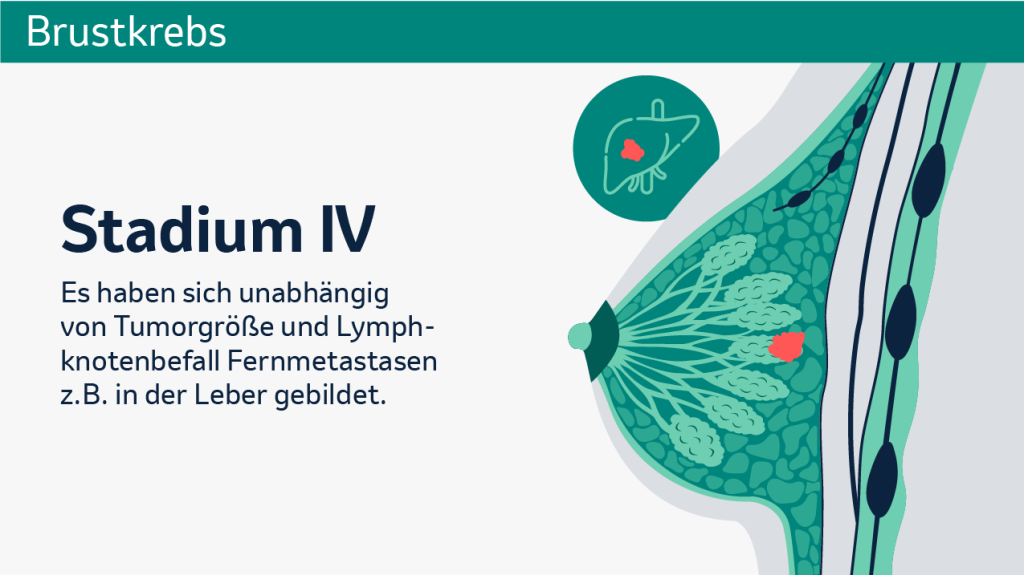
Zu den gängigsten Einteilungen gehören die sogenannten UICC-Stadien der Internationalen Vereinigung gegen Krebs (UICC). Die Einteilung in Stadien (0 bis 4) gibt das Erkrankungsstadium zum Zeitpunkt der Diagnosestellung wieder. Die Einteilung basiert auf der Bestimmung der sogenannten TNM-Klassifikation, bei der nach Tumorgröße (T), befallenen Lymphknoten (N) sowie dem Vorliegen von Metastasen (M) unterschieden wird. Zusätzlich zur Einteilung in Stadien (Staging) gibt es auch das sogenannte Grading, wodurch die Wachstumsgeschwindigkeit von Tumorzellen bewertet wird.
Die UICC-Stadien (0 bis 4) auf den folgenden Bildern zeigen, wie weit sich der Tumor ausgebreitet hat.
Untersuchung auf Biomarker/Feststellung des Rezeptorstatus
Neben der Bestimmung des Tumorstadiums sind außerdem die Ergebnisse der Untersuchung auf Biomarker bzw. Feststellung des Rezeptorstatus wichtig, die die Beschaffenheit und Eigenschaften des Tumors beschreiben. Ist der Tumor hormonempfindlich? Wie schnell wird er wahrscheinlich wachsen? Liegt eine Art von Brustkrebs vor, für die eine bestimmte Behandlung besonders infrage kommt? Diese Fragen lassen sich durch Charakterisierung des Rezeptorstatus beantworten:
HER2 (= human epidermal growth factor receptor 2) ist ein Wachstumsfaktor-Rezeptor, also ein Protein auf der Zelloberfläche, das Signale weiterleitet und damit die Krebszelle dazu anregt, sich zu teilen. Weist die Oberfläche von Krebszellen besonders viele HER2-Rezeptoren auf, ist eine schnellere Ausbreitung der Krebserkrankung wahrscheinlich. Gegen HER2 gerichtete Therapien können das Zellwachstum gezielt hemmen.
Der HR-Status (Hormonrezeptor-Status) gibt Auskunft darüber, ob ein Tumor hormonabhängig (durch Östrogen oder Progesteron) wächst. Durch das Andocken dieser weiblichen Hormone an die Rezeptoren auf der Zelloberfläche werden Wachstumssignale in das Zellinnere weitergeleitet. Wenn ein Tumor hormonabhängig wächst, kann das Wachstum meist durch Hormonentzug verlangsamt werden.
Beim sogenannten Triple-negativen Mammakarzinom TNBC (= Triple-negative breast cancer) gibt es nicht ausreichend Bindungsstellen für Östrogen oder Progesteron, der HER2-Wachstumsfaktor-Rezeptor ist ebenfalls nicht ausreichend ausgeprägt. Das heißt, der Tumor ist HER2- und HR-negativ.
Die Gene BRCA1 und BRCA2 sind für die Herstellung von Eiweißen verantwortlich, die eine Rolle bei der Reparatur der Erbsequenz spielen. Mutationen in diesen Genen erhöhen das Risiko, an Brustkrebs oder Eierstockkrebs zu erkranken.
Treten Brustkrebserkrankungen in einer Familie gehäuft auf, dann kann eine genetische Testung auf eine BRCA1/2-Mutation sinnvoll sein.
Mehr zur Bedeutung von BRCA-Mutationen bei Brustkrebs lesen Sie hier.
Nach der Bestimmung des Tumorstadiums und der molekularbiologischen Eigenschaften wird Ihre Ärztin oder Ihr Arzt einen individuellen Behandlungsplan unter Berücksichtigung Ihrer bisherigen Krankheitsgeschichte erstellen. Die Behandlungsplanung wird im sogenannten Tumorboard oder der Tumorkonferenz, einer Versammlung von Ärzten mehrerer Fachrichtungen, diskutiert.
Die Diagnose Brustkrebs ist meist keine Notfallsituation und es muss nicht sofort eine Behandlung gestartet werden. Sie können und sollten sich die Zeit nehmen, sich umfassend über die Behandlungsmöglichkeiten zu informieren und in ärztlicher Absprache eine Klinik zu suchen. Je mehr Sie wissen, desto besser sind Sie vorbereitet und können Entscheidungen besser mittragen.
„Befunde besser verstehen“
Sie haben Fragen zu Ihrem Befund? Das Tool „Was hab’ ich?“ hilft, Befunde besser zu verstehen. Sie können Ihren ärztlichen Befund anonym und kostenlos im Portal hochladen und erhalten den Befund in verständlicher Sprache übersetzt.
8. Therapieoptionen – Wie wird Brustkrebs behandelt?
Nachdem sämtliche Untersuchungen durch den Arzt oder die Ärztin erfolgt sind, wird er oder sie einen individuellen Behandlungsplan erstellen. Je nach Tumorstadium und Beschaffenheit der Krebszellen (Rezeptorstatus) kommen verschiedene Therapieverfahren infrage. In bestimmten Situationen werden auch Therapien kombiniert, um die Krebszellen gezielter zu bekämpfen und die Erfolgschancen zu erhöhen. Wie bei allen Therapien können typische Nebenwirkungen auftreten. Ihre Ärztin oder Arzt wird Sie vor Beginn jeder Therapie über mögliche Nebenwirkungen aufklären und Ihnen helfen, bestmöglich damit umzugehen. Jeder Verdacht auf eine Nebenwirkung sollte umgehend mit Ihrer Ärztin oder Ihrem Arzt besprochen werden.
Nachfolgend sind die wichtigsten Behandlungsverfahren aufgelistet.
Nähere Informationen zu den hier beschriebenen Therapiemethoden erhalten Sie bei Ihrem Arzt oder Ihrer Ärztin.
Klicken Sie auf die Bezeichnung, um die Erklärung auszuklappen.
Ein operativer Eingriff wird vorgenommen, um die Tumorzellen aus der Brust zu entfernen. Bei bösartigen Tumoren, die sich ausbreiten, ist diese Maßnahme oft zentral für die Therapie. Mit dem heutigen Fortschritt in der Medizin kann die Brust schonender operiert werden: In vielen Fällen kann die Brust erhalten werden, wenn beispielsweise der Tumor lokal begrenzt ist. Die gesamte Brust wird nur bei wenigen Patientinnen entfernt z.B. dann, wenn der Tumor zu groß ist.
Die Strahlentherapie gehört zu den häufigsten Therapieformen bei Brustkrebs. Ziel der Bestrahlung ist es, die Tumorzellen abzutöten. Zwar werden auch gesunde Zellen bestrahlt, aber sie haben im Vergleich zu Krebszellen bessere Reparaturmechanismen, sodass sie nicht im gleichen Maße geschädigt werden. Dennoch kann eine Strahlentherapie vor allem für die Haut im bestrahlten Gebiet sehr belastend sein. Die Bestrahlung wird zumeist adjuvant, also ergänzend, eingesetzt, um nach dem operativen Eingriff möglicherweise verbliebene Krebszellen abzutöten und somit das Rückfallrisiko zu begrenzen.
Die Chemotherapie gehört zu den etablierten Therapien bei Brustkrebs. Sie kann im Frühstadium oder bei fortgeschrittenen Tumoren eingesetzt werden. Mit einer Chemotherapie können z.B. nach einer Operation eventuell vorhandene kleine Tumorzellen (Mikrometastasen) beseitigt werden, die in anderen Organen vorhanden sind. Die Chemotherapie kommt außerdem besonders bei Patientinnen mit einem HER2-negativen Brustkrebs oder Triple-negativen Brustkrebs (TNBC) infrage. Da sich die Chemotherapie auch gegen gesunde Körperzellen richten kann, kann es zu verschiedenen Nebenwirkungen wie z.B. Müdigkeit (Fatigue) oder Erbrechen kommen.
Die Antihormontherapie wird eingesetzt, wenn der Brustkrebs hormonabhängig, meist vom weiblichen Hormon Östrogen, wächst. Durch die Therapie können selbst kleinste Tumorabsiedlungen bekämpft werden, die bei einer Operation manchmal nicht entdeckt werden. Grundsätzlich gibt es für die Antihormontherapie zwei Verfahren. Bei einem wird der Einfluss von Östrogen auf Krebszellen blockiert, bei dem anderen die körpereigene Produktion der Geschlechtshormone gehemmt. Diese Therapien gelten im Allgemeinen als verträglich und können über lange Zeit angewendet werden. Es kann allerdings z.B. zu Beschwerden ähnlich wie in den Wechseljahren kommen.
Diese molekularbiologischen Ansätze können Krebszellen gezielt angreifen. Das Risiko, dabei gesunde Zellen zu schädigen, ist im Vergleich zu klassischen Chemotherapien im Allgemeinen geringer. Diese Verfahren richten sich beispielsweise gegen Botenstoffe oder blockieren Bindestellen (Rezeptoren) für diese Botenstoffe auf der Zelloberfläche. Da Botenstoffe das Zellwachstum und die Zellteilung steuern, können zielgerichtete Therapien so die Wachstumssignale der Zellen hemmen. Dadurch kann das Tumorwachstum unterbunden oder der Tumor sogar verkleinert werden.
Beispiele für zielgerichtete Therapien sind:
- Die Anti-HER2-Therapie, bei der die Signalweiterleitung des HER2-Rezeptors blockiert wird. Sie kommt bei HER2-positivem Brustkrebs zum Einsatz.
- Angiogenesehemmer, die die Neubildung von Blutgefäßen und damit das Tumorwachstum hemmen sollen.
- Poly-ADP-Ribose-Polymerase Inhibitoren (PARP-Inhibitoren). Das Eiweiß PARP hilft dabei, die Erbsequenz bei Schädigungen zu reparieren. PARP-Inhibitoren setzen diesen Mechanismus außer Kraft. Bei Tumoren, deren Reparatursystem ohnehin schon geschädigt ist, z.B. bei einer BRCA1/2-Mutation, kann dies zum Untergang der Krebszelle führen.
Wie auch bei anderen Krebstherapien kann es bei der zielgerichteten Therapie zu bestimmten Nebenwirkungen kommen. Dies hängt von den verabreichten Medikamenten ab, die bei Patientinnen und Patienten unterschiedlich wirken können.
Diese Therapie kommt heute auch bei bestimmten Formen von Brustkrebs zum Einsatz. Bei der immunonkologischen Therapie wird das eigene Immunsystem aktiviert, um den Krebs zu bekämpfen. Manche Krebszellen können sich als gesunde Zellen tarnen oder die natürliche körpereigene Immunreaktion ausbremsen. Immunonkologische Therapien führen aber dazu, dass die T-Zellen des Immunsystems bestimmte Moleküle auf der Oberfläche von Krebszellen erkennen und die „getarnten“ Krebszellen angreifen können. Diese Therapie wird z.B. bei bestimmten Patienten mit Triple-negativem Brustkrebs (TNBC) angewendet.
Das Immunsystem wird durch die immunonkologische Behandlung angeregt, weshalb das Immunsystem in manchen Fällen stärker reagiert als nötig. Das kann zu Nebenwirkungen führen, die Autoimmunreaktionen ähneln. Dazu gehören beispielsweise Entzündungen von Organen wie der Lunge.
Weitere Informationen zur immunonkologischen Therapie finden Sie hier.
9. Wie geht es nach der Behandlung weiter?
Die Erstbehandlung ist abgeschlossen. Oft geht damit eine große Veränderung des Alltagslebens von Betroffenen und Angehörigen einher. „Wie geht es jetzt weiter?“ oder „Wer hilft mir?“ sind Fragen, die sich Betroffene und Angehörige oft stellen. Deshalb beginnt nach der Erstbehandlung die Rehabilitations- und Nachsorgephase.
Die Rehabilitation soll helfen, möglichst schnell das Alltags- und Berufsleben wieder aufzunehmen. Sie umfasst körperliche, seelische, aber auch soziale Maßnahmen und dient zur „Wiedereingliederung“ in das gesellschaftliche Leben.
Die behandelnde Ärztin oder der behandelnde Arzt wird in der Regel raten, eine spezielle Rehaklinik zu besuchen. Viele Betroffene schließen sich zudem Selbsthilfegruppen an, um Erfahrungen und Herausforderungen mit anderen Betroffenen zu teilen. Auch der Austausch mit Angehörigen, Sozialarbeitern, Beratungsstellen oder Psychologen kann hilfreich sein.
Begleitend zur Rehabilitation findet die medizinische Nachsorgebehandlung statt. Die Nachsorge soll sicherstellen, einen möglichen Rückfall (Rezidiv) rechtzeitig zu erkennen. Sie dient auch dazu, mögliche Begleit- oder Folgeerkrankungen der Ersttherapie bestmöglich zu behandeln. Die behandelnde Ärztin oder der behandelnde Arzt wird zunächst nach dem gesundheitlichen Zustand fragen und gemeinsam mit Ihnen erörtern, in welchen zeitlichen Abständen Sie zu Kontrolluntersuchungen wie z.B. Mammographie-Screening oder Ultraschalluntersuchung erscheinen sollen.
Wo bekomme ich als betroffene Person Unterstützung?
Es gibt zahlreiche Hilfsangebote für Betroffene. Wir haben für Sie hier thematisch relevante Links mit allgemeinen Informationen zu Rehabilitation und Teilhabe, Selbsthilfegruppen und mehr zum Thema Brustkrebs zusammengestellt.
Allgemeine Informationen und Beratung
Infonetz der Deutschen Krebshilfe Landeskrebsgesellschaften (LKG) Unabhängigen Patientenberatung Deutschland (UPD)Beratung zu Rehabilitation
Deutsche Behindertensportverband (DBS) Ergänzende unabhängige Teilberatungsstellen (EUTB)Informationsangebote der Bundesarbeitsgemeinschaft für Rehabilitation (BAR)
Bundesarbeitsgemeinschaft für Rehabilitation (BAR) Arbeitshilfe für die Rehabilitation und Teilhabe von Menschen mit Krebserkrankungen Reha-Einrichtungsverzeichnis Ansprechstellen für Rehabilitation und TeilhabeSelbsthilfegruppen
Nationale Kontakt- und Informationsstelle zur Anregung und Unterstützung von Selbsthilfegruppen (NAKOS)Brustkrebs
PINK gegen Brustkrebs Brustkrebs Deutschland e.V. Brustkrebsmagazin Mamma Mia!Das Netzwerk Männer mit Brustkrebs e.V. bietet außerdem gezielt Hilfsangebote für an Brustkrebs erkrankte Männer.
Was kann ich als Angehörige oder Angehöriger tun?
Angehörige kann die Diagnose Brustkrebs ebenfalls vor belastende Herausforderungen stellen. Sie sind besonders wichtig bei der Unterstützung von Patientinnen und Patienten. Oft kann ein offenes Gespräch helfen, indem Sie Betroffenen das Gefühl geben, dass Sie in der schwierigen Zeit für sie da sind. Für Angehörige gibt es zudem zahlreiche Hilfsangebote. Unterstützung bietet zum Beispiel das Infonetz Krebs. Der blaue Ratgeber der Deutschen Krebshilfe bietet zudem Informationen gezielt für Angehörige.

Weiterführende Informationen
Das zweite erste Date – Silja erzählt
Silja ist verheiratet, Mutter von zwei Kleinkindern und gilt jetzt als krebsfrei. Ist deshalb alles wieder gut? Wie stellt sie sich den Herausforderungen des Alltags? Was möchte sie endlich wieder erleben können? Voller Vorfreude, voller Unsicherheiten.
Therapieoptionen bei Krebserkrankungen
Bei vielen Krebserkrankungen gibt es heute mehrere Therapieoptionen. Hier stellen wir die wichtigsten vor, die für die Therapiewahl eine Rolle spielen können.
Beratung und Unterstützung bei einer Krebserkrankung

Podcast Café Krebs
Obwohl uns alle das Thema Krebs auf die eine oder andere Art berührt, wird es von einigen noch als Tabu wahrgenommen. Das wollen wir mit Café Krebs ändern. Wir wollen Raum schaffen zum Diskutieren, Lachen, Weinen und Grübeln und die Tür für Gespräche öffnen, um dem Monster Krebs ein wenig seiner Macht zu nehmen.
Hilfe für Betroffene
Hilfe für Betroffene und Angehörige finden Sie bei Beratungsstellen des Krebsinformationsdienstes.
Leben nach der Krebstherapie: Mein Zweites Erstes Mal
Wie kann der Weg zurück ins Leben nach Abschluss einer Krebstherapie gelingen und was ist zu beachten?
Helga hilft
Schnelle psychoonkologische Beratung finden Krebspatient:innen und ihre Angehörigen bei der von MSD geförderten Initiative Helga hilft.
Aktuelles rund um das Thema Krebs
Café Krebs Stories
In unserem Blog „Café Krebs Stories“ finden Sie regelmäßig neue Themen rund um Alltagsfragen, Emotionen und Hintergründe zum Leben mit Krebs.
Zum Herunterladen
Triple-negativen Brustkrebs verstehen
Ob Abkürzungen wie TNBC oder BRCA1/2 – Betroffene und Angehörige können sich zunächst vom Schwall an medizinischen Begriffen erschlagen fühlen. Laden Sie sich hier das Patienten-Glossar Triple-negativen Brustkrebs verstehen mit vielen hilfreichen Erklärungen der wichtigen Begriffe und Abkürzungen aus der Onkologie herunter.
Krebs: Was nun?
In der Broschüre „Krebs – was nun?“ finden Sie wertvolle Tipps, weiterführende Links und vertrauenswürdige Ansprechpartner, um Sie möglichst gut durch die Therapie zu begleiten. Sie dient als Ideengeber, Orientierungshilfe und liefert Impulse, auf die Sie jederzeit zurückgreifen können.
Wenn Eltern Krebs haben: Wie erkläre ich es meinen Kindern
Diese kindgerechte Broschüre kann Eltern und Angehörige dabei unterstützen, Kindern das Thema Krankheit und Krebs mit einfachen Bildern und Worten zu erklären.
Wir begleiten Sie bei Ihrer Chemotherapie
In dieser Broschüre erfahren Sie, was Sie bei einer typischen Chemotherapie erwartet: angefangen bei dem Moment, in dem Sie von der Diagnose erfahren, über die Vorbereitung auf die Behandlung, bis hin zur Bewältigung möglicher Nebenwirkungen.
Agenturfotos – Alle Fotos mit Model gestellt.
DE-NON-02005